
Kõik iLive'i sisu vaadatakse meditsiiniliselt läbi või seda kontrollitakse, et tagada võimalikult suur faktiline täpsus.
Meil on ranged allhanke juhised ja link ainult mainekate meediakanalite, akadeemiliste teadusasutuste ja võimaluse korral meditsiiniliselt vastastikuste eksperthinnangutega. Pange tähele, et sulgudes ([1], [2] jne) olevad numbrid on nende uuringute linkideks.
Kui tunnete, et mõni meie sisu on ebatäpne, aegunud või muul viisil küsitav, valige see ja vajutage Ctrl + Enter.
Sialadeniit: põhjused, sümptomid, ravi
Artikli meditsiiniline ekspert
Viimati vaadatud: 04.07.2025
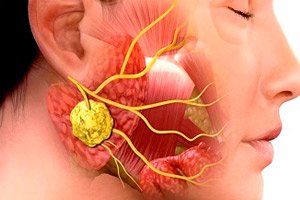
Põletikulised patoloogiad kirurgilises hambaravis on väga levinud. Isegi antibiootikumravi kasutamine ei vähenda lõualuu põletike ja nende tüsistuste esinemissagedust. See olukord on tingitud hilinenud arstivisiitidest, patsientide sagedasest eneseravimisest jne. Üks tüüpilistest seda tüüpilistest nakkus- ja põletikulistest haigustest on sialadeniit ehk sialoadeniit – süljenäärme põletik, mida sageli provotseerivad viirused või bakterid. Patoloogiaga kaasneb mitmeid iseloomulikke kliinilisi tunnuseid ning diagnoos pannakse bakterioloogiliste ja tsütoloogiliste uuringute tulemuste ning instrumentaalse diagnostika põhjal.
Epidemioloogia
Submandibulaarse sialadeniidi täpne levimus on ebaselge. Submandibulaarne sialadeniit moodustab umbes 10% kõigist sialadeniidi juhtudest. See moodustab 0,001–0,002% kõigist haiglaravi juhtudest. Vanuse ega soo vahelisi erinevusi ei ole.[ 1 ]
Bakteriaalne ja viiruslik sialadeniit mõjutab peamiselt eakaid ja seniilseid inimesi.
Epideemiast tingitud mumps mõjutab peamiselt lapsi, harvemini täiskasvanuid (naisi - sagedamini). Tänapäeval esineb epideemiast tingitud mumps juhusliku haigusena, mis on tingitud laste varajasest vaktsineerimisest.
Sageli registreeritakse mädane siaaladeniidi vorm, mis on tingitud patsientide hilinenud meditsiinilise abi otsimisest.
Põhjused sialadenitis
Sialadeniidi teket põhjustavad süljenäärmete viiruslikud või mikroobsed kahjustused. Mikroobset põletikulist protsessi võivad provotseerida suuõõnes esinevad või organismis erinevatest nakkuskolletest vabanevad bakterid. Nakkusallikateks on sageli külgnev flegmon, ägedad hingamisteede haigused (tonsilliit, kopsupõletik, bronhiit), näo-lõualuu ja hambapatoloogiad.
Haigus võib ilmneda lõualuu piirkonna vigastuste ja operatsioonide, võõrkehade (kalaluud, toiduosakesed, karvad jne) sattumise ja kanali kivistumise tagajärjel.
Viiruslikku sialadeniiti põhjustavad kõige sagedamini tsütomegaloviirused, gripiviirused, adenoviirused, paramüksoviirused, Coxsackie viirused, herpes simplex viirused jne. Esineb ka seen-sialadeniiti, süüfilitilist ja tuberkuloosi.
Nakkuse levik võib toimuda kanali ava kaudu, vere või lümfivedeliku kaudu.
Riskitegurid
Sialadeniidi tekke riskitegurid on järgmised:
- nõrgenenud immuunsüsteem, hiljutised haigused;
- ummikud süljeerituskanalites;
- nakkuslike ja põletikuliste patoloogiate põhjustatud süljeerituse häired;
- kirurgilised operatsioonid;
- tuberkuloos; [ 2 ]
- süüfilis;
- näo-lõualuu vigastused.
Riskirühma kuuluvad eakad, söömishäirete, patoloogilise suukuivuse all kannatavad inimesed, samuti kiiritusravi saavad või regulaarselt ilma heade näidustusteta antibiootikumravi kasutavad inimesed, postoperatiivsed seisundid, [ 3 ] intubatsioon ja antikolinergiliste ravimite tarvitamine. [ 4 ]
Täiendavad (kaudsed) soodustavad tegurid võivad hõlmata järgmist:
- halb suuhügieen;
- ebatervislik eluviis, mitmete halbade harjumuste olemasolu;
- Arsti külastuste ignoreerimine, eneseravimine.
Pathogenesis
Süljenäärmed jagunevad paaristes suurteks ja paarimata väikesteks. Suurte näärmete hulka kuuluvad kõrvasüljenäärmed, alalõuaalused ja keelealused näärmed. Väikeste näärmete hulka kuuluvad häbeme-, põse-, keele-, suulae- ja suupõhja näärmed. Igal näärmel on parenhüüm, interstitsium ja juhasüsteem.
Epideemilise parotiidiidi, mis on üks ägeda sialoadeniidi variante, tekitaja on filtreeritav viirus. Inimene nakatub otsese ülekande teel haigelt inimeselt, ülekandetee on õhus (kuid nakatumine ei ole välistatud ka haige inimese poolt kasutatavate esemete kaudu).
Bakteriaalne sialadeniit võib tekkida mis tahes raskete patoloogiate korral. Nakkus levib stomatogeensel teel, samuti vere ja lümfivedeliku kaudu. Mikrofloora on tavaliselt segatüüpi: streptokokk, pneumokokk, stafülokokk jne, mis siseneb läbi erituskanali.
Lümfogeense infektsiooni lahknemisega patsientidel mõjutab sageli parotidnäärme lümfoidvõrgustikku: see protsess on nasofarüngeaalse või mandibulaarse põletiku, hammaste või keele patoloogiate tagajärg.
Kroonilise sialoadeniidi etioloogia ja patogenees on ebaselged ja halvasti mõistetavad. Arstid eeldavad, et haiguse areng on seotud keha üldiste patoloogiatega - eelkõige hüpertensiooni, ateroskleroosi, deformeeruva spondüloosi ja seedetrakti haigustega.
Sümptomid sialadenitis
Äge sialadeniit võib kulgeda erineva intensiivsusega. Kergetel juhtudel on kliiniline pilt kergelt väljendunud, ilma kehatemperatuuri tõusuta ja valuta kõrvasüljenäärmetes, mis paisuvad vaid kergelt. Mõõdukatel juhtudel esineb üldine halb enesetunne, peavalu ja lihasvalu, külmavärinad, suu limaskestade kuivus, kõrvasüljenäärme valu ja turse. Süljeeritus on veidi vähenenud. Sümptomid kestavad umbes 4 päeva, mille järel toimub järkjärguline leevendus. Raske ägeda sialadeniidi korral suureneb kõrvasüljenäärme oluliselt, protsessis võivad osaleda ka submandibulaarsed ja keelealused näärmed. Süljeeritus suureneb, temperatuur tõuseb kõrgele (kuni 40 °C) ja võivad tekkida mädased-nekrootilised tüsistused. Soodsatel asjaoludel hakkab temperatuur langema umbes nädala pärast ja põletikulise reaktsiooni tunnused taanduvad järk-järgult. Abstsessi tekke oht püsib aga endiselt, nagu ka meningiidi, entsefaliidi, kraniaal- ja seljaajunärvide halvatuse jne tekke oht.
Kõrvanäärmete viiruslik sialadeniit avaldub valuna suu avamisel ja pea külili pööramisel. Märgitakse põse-, alalõua- ja alalõuaaluse tsooni ning kaela ülaosa turset. Palpeerimisel ilmneb valulik sileda pinnaga tihendus, mis ei ulatu kõrvasüljenäärme piiridest kaugemale. Patoloogia levib ümbritsevatesse kudedesse mädase protsessi tekkega.
Kui submandibulaarne nääre on kahjustatud, kurdavad patsiendid neelamisel valu. Turse ulatub keelealusesse ja submandibulaarsesse piirkonda, lõua ja kaela ülaosani. Kui keelealused näärmed on kahjustatud, tekib keele liigutamisel valu ja keelealused voldid suurenevad. Väikeste süljenäärmete haaratus esineb mitmete patoloogiate korral.
Kroonilise siaaladeniidi esimesed tunnused võivad jääda märkamata ja avastatakse juhuslikult. Patsiendid märkavad ebamugavustunnet kõrvasüljenäärmes (või kahes näärmes), harvemini kuklavalu. Visuaalselt on kahjustatud piirkonnas tuvastatav pehme turse ilma ilmse valuta. Nahas muutusi ei ole, suu avaneb valutult, limaskest on patoloogiateta, süljeeritus ei ole häiritud (see võib ägenemise ajal väheneda). Kroonilise siaaladeniidi kaugelearenenud staadiumis kogevad patsiendid üldist nõrkust, väsimust, kuulmislangust ja mõnikord suu limaskestade kuivust. Turse kahjustatud näärmete piirkonnas on pidev, ilma valuta.
Interstitsiaalset sialadeniiti iseloomustavad hooajalised ägenemised (külmhooajal), mille käigus tekivad valulikud tihendid ja kehatemperatuur tõuseb.
Sialadeniit lastel
Sialadeniit võib tekkida lapsepõlves, isegi vastsündinutel. Imikute haiguse etioloogiat pole aga veel kindlaks tehtud. On teada, et ema piimanäärme põletik aitab kaasa haiguse arengule. Vastsündinute sialadeniiti eristatakse alalõua kondülaarjätke osteomüeliidist, mis viitab septikopüeemia tekkele.
Üldiselt peetakse laste sialadeniidi peamisteks põhjusteks epideemilise parotiidina ja tsütomegaloviirusinfektsioonina esinevat sialadeniidi. Lisaks on oluline teada Herzenbergi valeparotiidina esineva võimaliku arengu kohta, mis ei viita sialadeniidile ja on lümfisõlmede põletik, mis lokaliseerub kõrvasüljenäärme lähedal. Haiguste kliiniline pilt on väga sarnane.
Haiguse tuberkuloosne ja süüfilise etioloogia ei ole lastele tüüpiline. Kliinilist pilti iseloomustab raskem joove kui täiskasvanutel, samuti suurem mädase või mädase-nekrootilise koe sulamise protsent.
Etapid
Sialadeniit areneb läbi kolme vastava etapi: esialgne, kliiniliselt väljendunud ja hiline.
Esialgsel staadiumil ei kaasne väljendunud kliinilisi sümptomeid. Siiski suureneb turse, kahjustatud piirkonnas täheldatakse lümfisõlmede ummistust, sidekude lõdveneb ja veresooned laienevad. Näärmete terminaalsed segmendid säilivad, kuid neisse kogunevad põletiku markerid mutsiin ja mukopolüsahhariidid. Interlobaalsed kanalid laienevad, kollageenkiud tihenevad.
Teist etappi iseloomustab järgmine pilt:
- tekib terminaalsete näärmete segmentide atroofia;
- infiltraadid moodustuvad sidekoe aluses olevate plasmastruktuuride, lümfotsüütide ja histiotsüütide põhjal;
- suud on ümbritsetud kiulise koega;
- Kanalite sees on kogunenud koorunud epiteeli ja lümfotsüüte.
Kolmanda etapiga kaasneb näärme parenhüümi peaaegu täielik atroofia, selle asendamine sidekoega, verevarustusvõrgu vohamine, intralobarkanalite laienemine (või sidekoe ja kiuliste struktuuride kokkusurumisest tingitud ahenemine).
Vormid
Haiguse klassifikatsioon on üsna ulatuslik. Seega, vastavalt põletikulise reaktsiooni kulgemisele, eristatakse ägedat ja kroonilist sialadeniiti.
Kõrvanäärme äge sialadeniit esineb epideemilise parotiidi ehk tuntud "mumpsi" kujul. Üldiselt on kõige sagedamini mõjutatud kõrvanäärmed, harvemini submandibulaarsed ja keelealused süljenäärmed. Ägedat protsessi on kergem ravida kui kroonilist.
Sõltuvalt parenhüümi seisundist eristatakse järgmisi krooniliste haiguste tüüpe:
- krooniline parenhümatoosne sialadeniit - millega kaasneb ainult näärmestrooma kahjustus (nagu mumpsiga patsientidel);
- krooniline interstitsiaalne sialadeniit – lisaks stroomale kaasneb sellega ka näärme parenhüümi kahjustus (nagu tsütomegaloviiruse sialadeniidiga patsientidel).
- Krooniline skleroseeriv sialadeniit (Küttneri kasvaja) on IgG4-ga seotud skleroseeriv haigus, millel on erinevad histopatoloogilised tunnused, nagu tihe lümfoplasmatsütaarne infiltraat, skleroos ja obliteratiivne flebiit.[ 5 ]
Interstitsiaalset sialadeniiti nimetatakse ka krooniliseks produktiivseks sialadeniidiks, krooniliseks skleroseerivaks mumpsiks, Kuttneri põletikuliseks kasvajaks, krooniliseks atroofiliseks sialadeniidiks, fibroproduktiivseks sialadeniidiks, sümptomaatiliseks sialopaatiaks, hormonaalseks sialoosiks. Haiguse etioloogia on halvasti mõistetav.
Gripi sialadeniit tekib gripiepideemiate ajal, mida täheldatakse peamiselt talvel. Patsientidel esinevad ühe või mitme süljenäärme ägeda sialadeniidi tunnused. Kõige sagedamini on mõjutatud kõrvasüljenäärme, põletik suureneb kiiresti ja levib paardunud näärmesse.
Sõltuvalt kahjustuse asukohast eristatakse:
- mumpsi sialadeniit kõrvasüljenäärmetes;
- submaxiliit - submandibulaarse näärme kahjustus;
- keelealune näärme sublingvaalne sialadeniit.
Põletikuliste tunnuste kohaselt võib süljenäärme sialadeniit olla:
- seroosne;
- hemorraagiline;
- mädane;
- sidekude;
- granulomatoosne;
- fibroplastiline;
- hävitav;
- deformeerimata;
- tsirroosne.
Sõltuvalt etioloogiast eristatakse järgmisi tüsistusi:
- traumaatiline põletikuline protsess;
- mürgine;
- autoimmuunne;
- allergiline;
- obstruktiivne (koos ummistuse või armi kokkutõmbumisega).
Kalkulaarne sialadeniit on obstruktiivse patoloogia tüüp, mis on põhjustatud süljenäärmete kanali blokeerimisest kiviga.
Kui põletikuline haigus progresseerub, tekib mädane-nekrootiline või gangrenoosne sialadeniit. Sellisel juhul on täheldatud raskekujulist flegmoni, millel on väljendunud turse, infiltratsioon, hüpereemia, kõikumine jne.
Duktaalne sialadeniit (või sialodohiit) on süljenäärmete kaasasündinud defektide (striktuurid ja ektaasiad) tagajärg koos nõrga immuunsuse ja hüposalivatsiooniga, sülje stagnatsiooniga kanalites.
Tüsistused ja tagajärjed
Äge sialadeniit võib olla tüsistuseks silmamotoorika-, nägemis-, abducens-, näo- ja vestibulo-okleaarsete närvide kahjustusega, samuti mastiidi, pankreatiidi ja nefriidiga. Orhiit tekib sageli nii poistel kui ka meestel.
Kui äge sialadeniit tekib üldiste patoloogiate taustal, võib seda keerulisemaks muuta patoloogilise protsessi lahknemine perifarüngeaalsesse ruumi, unearterit ümbritsevatesse kudedesse ja sisemisse kägiveeni. Mõnedel patsientidel tungib mädane sisu väliskuulmekanalisse. Harva täheldatakse suurte veresoonte seinte kahjustusi, mis põhjustavad verejooksu. Samuti on võimalik venoosne tromboos ja ajukelmete siinuste ummistus.
Kaugelearenenud mädase sialadeniidi hiline tüsistus on fistulite teke ja kõrvasüljenäärmete hüperhidroos.
Kui bakteriaalset sialadeniiti ei ravita, võib tekkida kaelakoe massiline turse, mis võib viia hingamisteede obstruktsioonini, septitseemiani, kolju osteomüeliitini ja kolmiknärvi neuriiti.
Diagnostika sialadenitis
Üldised kliinilised diagnostilised meetodid hõlmavad patsiendi küsitlemist, uurimist ja palpeerimist. Lisaks on ette nähtud vere ja uriini laboratoorne testimine. Kui tegemist on lapsega, siis on vaja vanematega ühendust võtta, kas ta on varem põdenud mumpsi, kas tal on olnud kontakte haigete inimestega.
Kroonilise sialadeniidi kahtluse korral määratakse ägenemiste aastane sagedus, näärme suurus põletikulise protsessi erinevatel perioodidel. Tähelepanu pööratakse kahjustatud piirkonna naha seisundile, süljeerituse mahule ja iseloomule ning süljeerituse kanalite seisundile.
Kohustuslik on järgmine:
- sekretoorse funktsiooni hindamine;
- süljeeritise tsütoloogia, mikrobioloogia, immunoloogia;
- kontrastsialograafia;
- kompuutertomograafia;
- radiosialograafia;
- ultraheli;
- punktsioonibiopsia.
Paljudele lastele on näidustatud elektroentsefalograafia, mis on vajalik aju bioaktiivsuse häirete hindamiseks.
Kohustusliku instrumentaalse diagnostika hulka kuulub sialomeetria, mille käigus kasutatakse polüetüleenkateetri, mis pärast eelnevat süljeerituse tegemist sisestatakse süljeerituskanalisse. Manipulatsioon viiakse läbi tühja kõhuga ja protseduur ise kestab umbes 20 minutit. See annab teavet süljeerituse mahu ja sekreedi füüsikaliste omaduste kohta. [ 6 ]
Kontrastaine sialograafiat tehakse haiguse remissiooni staadiumis, kuna see võib esile kutsuda retsidiivi. Radiokontrastlahused süstitakse süljenäärmesse süstla ja polüetüleenkateetri abil.
Spetsiifilised instrumentaalsed diagnostikameetodid hõlmavad järgmisi meetodeid:
- süljeerituse määrdumiste tsütoloogia;
- Elektroradiograafia kontrastainega;
- süljenäärmete skaneerimise meetod;
- punktsioon biopsiaga ja järgneva histoloogilise uuringuga.
Ultraheli tehakse kõige sagedamini sialosonograafia vormis - uuring, mis võimaldab teil uurida näärme struktuuri täielikku pilti. Arstil on võime tuvastada sklerootilisi koehäireid, ummistusi, kasvajaprotsesse, kive, määrata nende arv ja suurus.
Bakteriaalse sialadeniidi korral tuvastatakse ultraheli ajal mittespetsiifilisi muutusi. Arengu varases staadiumis täheldatakse ehhogeensuse suurenemist ja juha laienemist ning kajavabade fookuste olemasolu viitab võimalikule abstsessi tekkele. [ 7 ]
Magnetresonantstomograafia ja kompuutertomograafia võimaldavad meil välistada kivide olemasolu kanalites ja selgitada patoloogilise protsessi sügavust.
Laboratoorsete uuringute hulka kuuluvad üldine vere- ja uriinianalüüs ning süljeerituse analüüs. Veres võib esineda kõrge leukotsüütide tase, mis on üks põletikulise protsessi tunnuseid. Biokeemilises vereanalüüsis on oluline suhkru tase ja uriinianalüüsis soolasisaldus. Süljeerituses võib sageli tuvastada leukotsüüte, mäda ja bakteriaalset floorat. Samuti on vaja uurida eritise füüsikalis-keemilisi omadusi.
Diferentseeritud diagnoos
Esiteks on oluline kindlaks teha patoloogilise seisundi algpõhjus, et selgitada välja, kas haigus on aterogeenset, nakkuslikku, neoplastilist, autoimmuunset või metaboolset iseloomu. Reumatoloogiline ja autoimmuunne patoloogia tuleks välistada.
Interstitsiaalset sialadeniiti eristatakse kroonilisest parenhümatoossest sialadeniidist, sialodoktiidist, kasvajaprotsessidest ja epideemilise parotiidist. Diagnoosimiseks kasutatakse tüüpiliste sümptomite, tsütoloogilise ja sialograafilise pildi hindamist vastavalt haigustele.
Üldiselt tuleks sialadeniiti eristada süljenäärmete kivide haigusest, süljenäärmete tsüstidest ja kasvajalistest protsessidest. Diagnoos põhineb kliinilistel sümptomitel, sialomeetria andmetel, süljeerituse tsütoloogilisel uuringul, radiograafial ja sialograafial, punktsiooni- ja ekstsisioonibiopsial.
Patsientidel on oluline mõista, et sialadeniit või sialoadeniit on kaks samaväärset mõistet, mis on täiesti omavahel asendatavad.
Mõnel juhul võivad haiguse kliinilised tunnused ja laboratoorsed parameetrid vajada laiemat diagnostilist otsingut: sellises olukorras on täpse diagnoosi seadmiseks soovitatav süljenäärme biopsia.
Kellega ühendust võtta?
Ravi sialadenitis
Ägeda sialadeniidiga patsiendile määratakse ravi, mille eesmärk on põletikulise reaktsiooni pärssimine ja süljeerituse normaliseerimine. Palaviku ajal on ette nähtud voodirežiim. Tihenduskohtadele kantakse vastavalt näidustustele soojendavaid kompresse ja salvkastmeid ning tehakse füsioteraapia protseduure (valgusravi, soojusravi - Solluxi lamp, UHF, UV-kiirgus). Pakutakse kvaliteetset suuõõnehooldust, kasutades loputusi ja irrigatsioone.
Viirusliku sialadeniidi korral on hea mõju loputus interferooniga 5 korda päevas (varase harjutamise korral 1.-2. päeval). Kui süljeeritus väheneb, manustatakse intraduktaalselt 0,5 ml 50 000–100 000 ED penitsilliini ja streptomütsiini antibiootikumilahuseid koos 1 ml 0,5% novokaiiniga. Lisaks viiakse läbi novokaiini ja penitsilliini või streptomütsiini blokaad. Kui mädane põletik progresseerub ja avastatakse kudede sulamise koldeid, on ette nähtud operatsioon.
Sialadeniidi korral manustatakse pilokarpiini suu kaudu kuni neli korda päevas, 6 tilka 1% lahust. Selline ravi sobib seroosse põletiku korral. Hea efekt on täheldatud dimetüülsulfoksiidiga ehk dimeksiidiga kompresside pealekandmisel, millel on valuvaigistav, põletikuvastane, tursetevastane ja bakteritsiidne toime. Kompress asetatakse põletikutsoonile umbes pooleks tunniks päevas. Ravikuur koosneb kümnest protseduurist või kuni leevenduse saabumiseni.
Gangrenoosse sialadeniidi ja haiguse raske kulgemise korral on ette nähtud kirurgiline ravi, mis seisneb näärmekapsli avamises: sekkumine parotidnäärmesse viiakse läbi Kovtunovichi tehnika abil.
Kroonilise sialoadeniidi korral on ravi suunatud eelkõige immuunsuse suurendamisele, süljeerituse funktsiooni optimeerimisele, retsidiivide ennetamisele, kudede trofismi parandamisele, ummikute kõrvaldamisele ning sklerootiliste ja degeneratiivsete protsesside pärssimisele.
Komplekssesse ravisse kuuluvad järgmised ravimid:
- naatriumnukleinaat 0,2 g kolm korda päevas kahe nädala jooksul (kroonilise sialoadeniidi korral tuleks selliseid kursusi läbi viia kuni kolm korda aastas);
- kaaliumjodiid 10%, 1 spl kolm korda päevas 8-12 nädala jooksul (tuleb arvestada patsiendi organismi jooditundlikkusega).
Naatriumnukleinaadiga ravi ajal võivad esineda väiksemad kõrvaltoimed epigastrilise valu ja düspepsia näol. Sellised nähtused kaovad täielikult pärast ravimi võtmise lõpetamist.
Kaaliumjodiid on vastunäidustatud joodi, raseduse ja püoderma suhtes ülitundlikkuse korral.
Novokaiini blokaadi tehakse üks kord iga 3 päeva tagant 10 blokaadi kuurina. Pürogenali süstitakse intramuskulaarselt (25 süsti kuur, üks kord iga kolme päeva tagant), 0,5% galantamiini subkutaanselt (30 süsti kuur 1 ml).
Kanali stenoosiga patsientidele määratakse proteolüütilised ensüümipreparaadid (kümotrüpsiin, trüpsiin), samuti 10 mg ribonukleaasi intramuskulaarne süstimine koos deoksüribonukleaasi elektroforeesiga (kuni 10 protseduuri 20 minuti jooksul).
Kroonilise sialoadeniidi galvaniseerimine on näidustatud igapäevaste protseduuride vormis 4 nädala jooksul koos kiiritusraviga.
Kirurgilist ravi praktiseeritakse harva, ainult juhul, kui ravimteraapia ei ole efektiivne, samuti põletikulise haiguse regulaarsete ägenemiste korral (rohkem kui kümme korda aastas), millega kaasneb mädane protsess, väljendunud funktsionaalsed häired, striktuurid ja atresia. Näidustuste kohaselt kasutatakse vooluhulga eemaldamise meetodit, suuõõne täielikku plastilist kirurgiat, näärmete resektsiooni koos näonärvi harude säilitamisega ja kõrvanäärmekanali blokeerimist.
Antibiootikumid
Bakteriaalse sialoadeniidi korral sobib antibiootikumravi ja see sõltub nakkusprotsessi raskusastmest. [ 8 ]
Valitud ravimid on sageli kaitstud penitsilliinantibiootikumid ja tsefalosporiinid, mis pärsivad β-laktamaaside aktiivsust:
Amoksiklav |
Ravim amoksitsilliin ja klavulaanhape määratakse täiskasvanutele suu kaudu päevases annuses 1500 mg (jagatuna kaheks annuseks). Kõrvaltoimed iivelduse või kõhulahtisuse näol on kerged ja mööduvad kiiresti. Nende reaktsioonide vältimiseks on soovitatav ravimit võtta koos toiduga. |
Sulbactomax |
Sulbaktaami ja tseftriaksooni preparaat intramuskulaarseks süstimiseks. Päevane annus on 1-2 g, manustatuna iga 24 tunni järel. Ravi kestuse määrab arst. Võimalikud kõrvaltoimed on tüüpilisemad pikaajalisel kasutamisel. Nende hulka kuuluvad kandidoos, seenhaigused, sekundaarsed seeninfektsioonid, enterokoliit ja düspepsia. |
Piperatsilliin-tasobaktaam |
Kombineeritud antibakteriaalne ravim, mida manustatakse patsientidele intravenoosse infusioonina iga 8 tunni järel annuses 4,5 g. Arst võib ööpäevast annust muuta olenevalt infektsiooni raskusastmest. Võimalikud kõrvaltoimed: kõhulahtisus, iiveldus, oksendamine, nahalööve. |
Kui avastatakse gramnegatiivseid mikroorganisme, määratakse fluorokinoloonravimid. Komplekssetel juhtudel kasutatakse kombineeritud ravi - näiteks karbapeneemi, metronidasooli ja vankomütsiini.
Füsioteraapia
Põletikulise protsessi algstaadiumis kõrgenenud kehatemperatuuriga füsioteraapiat ei kasutata. Patsiendile soovitatakse ravimiravi taustal juua aluselisi mineraalvesi (näiteks Borjomi). Umbes 3-4 päevast alates on võimalik kasutada UHF-ravi mittesoojuslikus annuses, põletikuvastaste ravimite elektroforeesi.
Lisaks võib arst ägeda sialoadeniidi raviks välja kirjutada:
- Kahjustatud piirkonna ultraviolettkiirgusega töötlemine algab kahe biodoosiga, seejärel suureneb see 1 biodoosi võrra, viies selle 6 biodoosini. Protseduurid viiakse läbi iga kahe päeva tagant.
- Infiltratsioonitsooni kõikumine viiakse läbi 8-10-minutiliste seansside kaupa. Ravikuur hõlmab 10 seanssi.
- Pärast ägeda põletiku tunnuste kõrvaldamist kasutatakse infiltraadi resorptsiooni kiirendamiseks järgmist:
- Infrapunakiirgus 20-minutiliste seanssidena, 10-12 seansi kuurina.
- Ultraheliravi intensiivsusega 0,05–0,2 W/cm², kestus kuni 5 minutit, 10 seansi kuur.
- 3% kaaliumjodiidi elektroforees, mis kestab 20 minutit, 10–12 seansi jooksul.
Valu leevendamiseks on soovitatav läbida 2-3 minutit kestev laserteraapia 8-10 seansi jooksul.
Süljenäärmete massaaž sialoadeniidi korral
Intraoraalne (intrabukaalne) massaaž parandab vere- ja lümfivoolu, stimuleerib bioaktiivseid punkte ja parandab süljenäärmete tööd. Protseduur viiakse läbi mitmes etapis, mis hõlmab pehmete kudede üldist soojendamist, tööd süljenäärmete ja lihastega ning mõju kraniaalnärvide väljumispunktidele.
Massaažiliigutusteks on silitamine, punktrõhk ja lihasekstensiivne sõtkumine. Protseduuri tehakse puhaste kätega, võib kasutada steriilseid kirurgilisi kindaid.
Süljenäärmeid masseeritakse õrnade liigutustega, alustades perifeeriast kuni erituskanalite piirkonnani.
Pärast seanssi peaks patsient suu loputama antiseptilise lahusega.
Massaaži tehakse mitte ainult trofismi parandamiseks näärmekudedes, vaid ka sülje hulga, selle värvi, konsistentsi ja maitseomaduste hindamiseks.
Taimne ravi
Traditsioonilisi ravimeetodeid on lubatud kasutada ainult sialoadeniidi arengu varases staadiumis või ainult selle haiguse ennetamiseks. Sümptomite leevendamiseks soovitavad arstid ravimteraapia ajal juua palju vedelikku, sealhulgas põletikuvastase toimega ravimtaimede infusioone ja keediseid.
- Münditee stimuleerib süljeeritust, leevendab valu, värskendab ja kõrvaldab ebameeldiva maitse suus.
- Kummeli infusioonil on põletikuvastane ja dekongestantne toime.
- Vaarikalehe tee kiirendab haavade paranemist ja on põletikuvastase toimega.
Igapäevaseks suu loputamiseks võite kasutada järgmiste taimsete segude infusioone:
- vaarika lehed, immortelle'i õied, põldhorsetail;
- piparmündilehed, jahubanaani võrsed, leedriõied;
- kummeliõied, eukalüpt ja salvei lehed.
Hea efekti annab männiveega loputamine. Vahendi valmistamiseks keeda 0,5 liitrit vett, lisa 2 supilusikatäit (slaidiga) männiokkaid (kuuse- või männiokkaid), kata kaanega, lase täielikult jahtuda, filtreeri. Kasuta loputamiseks 2-3 korda päevas või pärast iga söögikorda.
Kui haigus avaldub tugeva valu, kivide moodustumise või mädanemisega, ei tohiks te ise ravida.
Kirurgiline ravi
Mõnel juhul ei piisa sialoadeniidi kõrvaldamiseks ainult ravimitest. Sellistel juhtudel võib osutuda vajalikuks kirurgiline sekkumine.
Süljenäärme erituskanali ummistuse korral on vajalik kirurgiline sekkumine. Kohaliku tuimestuse all eemaldab arst ummistuse põhjuse ja teostab antiseptilist ravi. Operatsioonijärgsel perioodil määratakse antibakteriaalne ja sümptomaatiline ravi ning vajadusel tehakse erituskanali täiendav puhastamine koos järgneva loputamisega.
Kroonilist sialadeniiti iseloomustab sagedane kordumine, mis aja jooksul võib viia näärmekoe täieliku või osalise skleroosini ja sidekoe struktuuride moodustumiseni. Sellisel juhul eemaldatakse kahjustatud nääre.
Sialadeniidi korral on eelistatav teostada endoskoopilisi minimaalselt invasiivseid protseduure. Tänapäeval on kirurgidel spetsiaalsed elastsed endoskoobid, millega nad saavad tungida läbi kõige väiksemate näärmekanalite. Endoskoopia käigus saab arst juha täielikult uurida, võtta uurimiseks biomaterjali, fragmenteerida ja eemaldada obstruktsiooni põhjuse.
Sialolitiaasi korral on süljenäärme kivi eemaldamine vajalik interventsioonilise sialendoskoopia või otsese kirurgilise eemaldamise abil. [ 9 ], [ 10 ]
Süljenäärmete kivide raviks on pakutud välja mitut tüüpi minimaalselt invasiivseid ravimeetodeid, sealhulgas interventsiooniline sialendoskoopia (iSGE), kehaväline lööklaine litotripsia (ESWL) [ 11 ] ja kombineeritud endoskoopilised kirurgilised protseduurid. [ 12 ] Õige ravi valik peaks hõlmama selliseid kriteeriume nagu kahjustatud nääre, kivide arv ja suurus, asukoht ja seos juhaga. Eelistatud on alati kõige vähem kahjustav meetod. [ 13 ]
Operatsioonijärgsed tüsistused, nagu valu, armistumine ja närvikahjustused, on tavalised. Operatsioonil olnud patsientidel esines selliseid häireid nagu kserostoomia (kuni 31%), maitsetundlikkuse muutused (16,3%), hematoomid (kuni 14%), näonärvi kahjustus (8%) ja keelenärvi kahjustus (12%). [ 14 ], [ 15 ], [ 16 ], [ 17 ]
Ärahoidmine
Sialadeniidi tekke ennetamise meetmed ei ole spetsiifilised. Ennetamise olemus on täisväärtuslik, kvaliteetne ja tasakaalustatud toitumine, tervislik ja aktiivne eluviis ning halbade harjumuste kaotamine. Selliste lihtsate, kuid oluliste reeglite järgimine vähendab paljude patoloogiate tõenäosust.
Sialadeniidi esinemine võib olla otseselt seotud suuõõne ja kõrva-nina-kurguorganite teiste haigustega. Suu mikrofloora suhte rikkumine, patogeensete mikroorganismide sattumine vere või lümfivooluga võib provotseerida põletikulise protsessi teket. Peaaegu iga kroonilist nakkus- ja põletikulist kollet võib pidada siaaladeniidi tekke eelsoodumuseks. Lisaks mõjutavad kõik nakkushaigused negatiivselt kogu organismi immuunkaitset. Seetõttu on paljude haiguste ennetamiseks oluline säilitada immuunsus igal võimalikul viisil, ravida kõiki haigusi (sealhulgas kroonilisi) õigeaegselt, välistada hüpotermia ja stress ning talvel-kevadel võtta lisaks raviarsti soovitatud multivitamiinipreparaate.
Muud kohustuslikud ennetavad meetmed:
- regulaarsed hügieeniprotseduurid, suuõõne ja hammaste kvaliteetne puhastamine;
- suu limaskesta kahjustavate jämedate toitude tarbimise vältimine;
- suitsetamisest loobumine;
- immuunsüsteemi tugevdamine;
- Õige hambaharja ja suuhügieenitoodete valik.
Kui ilmnevad probleemid, näiteks suu limaskesta kuivus, turse, valu süljenäärmetes, peaksite viivitamatult pöörduma arsti poole. Õigeaegne arstiabi aitab vältida põletiku teket ja vältida kõrvaltoimeid.
Prognoos
Äge sialadeniit lõpeb valdaval enamusel patsientidest taastumisega. Siiski on kirjeldatud ka surmaga lõppenud juhtumeid: see võib juhtuda, kui näärmes tekib mädane-nekrootiline protsess, samuti kui patoloogia levib närvisüsteemi.
Kroonilise haiguse prognoos on suhteliselt soodne. Selles olukorras kasutatakse "tingimusliku" taastumise mõistet: seda rakendatakse juhul, kui patsiendi remissiooniperiood kestab kauem kui kolm aastat.
Patsiente jälgitakse mitu aastat, ennetatakse ägenemisi, mis esinevad tavaliselt 1-2 korda aastas, sagedamini külma ilmaga. Õigesti määratud ravi tulemusena võib tekkida pikaajaline remissioon. Mõnel juhul on täheldatud süljenäärme kivi moodustumist näärmekanalis.
Eeldusel, et immuunsüsteem on normaalses olekus, jälgitakse suuhügieeni, ravitakse kaasnevaid patoloogiaid ja kõrvaldatakse olemasolevad nakkushaigused, kaob sialadeniit täielikult 14 päeva jooksul.

