
Kõik iLive'i sisu vaadatakse meditsiiniliselt läbi või seda kontrollitakse, et tagada võimalikult suur faktiline täpsus.
Meil on ranged allhanke juhised ja link ainult mainekate meediakanalite, akadeemiliste teadusasutuste ja võimaluse korral meditsiiniliselt vastastikuste eksperthinnangutega. Pange tähele, et sulgudes ([1], [2] jne) olevad numbrid on nende uuringute linkideks.
Kui tunnete, et mõni meie sisu on ebatäpne, aegunud või muul viisil küsitav, valige see ja vajutage Ctrl + Enter.
Polütsüstiliste munasarjade sündroom.
Artikli meditsiiniline ekspert
Viimati vaadatud: 04.07.2025
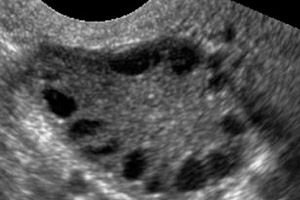
Polütsüstiliste munasarjade sündroom on multifaktoriaalne heterogeenne patoloogia, mida iseloomustavad menstruaaltsükli häired, krooniline anovulatsioon, hüperandrogenism, tsüstilised muutused munasarjades ja viljatus. Polütsüstiliste munasarjade sündroomi iseloomustab mõõdukas rasvumine, ebaregulaarsed menstruatsioonid või amenorröa ja androgeeni liigse sisalduse sümptomid (hirsutism, akne). Munasarjades on tavaliselt palju tsüste. Diagnoos põhineb rasedustestidel, hormoonide tasemel ja uuringul viriliseeriva kasvaja välistamiseks. Ravi on sümptomaatiline.
Põhjused polütsüstiliste munasarjade sündroom
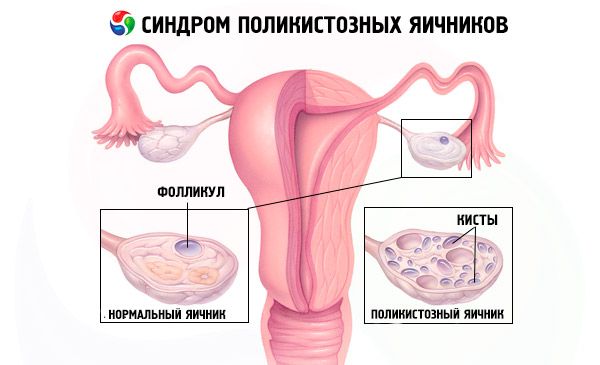
Polütsüstiliste munasarjade sündroom on reproduktiivsüsteemi levinud endokriinne patoloogia, mis esineb 5–10%-l patsientidest; seda iseloomustab anovulatsioon ja teadmata etioloogiaga androgeenide liig. Munasarjad võivad olla normaalse suurusega või suurenenud, sileda, paksenenud kapsliga. Reeglina sisaldavad munasarjad palju väikeseid, 26 mm follikulaarseid tsüste; mõnikord esineb suuri tsüste, mis sisaldavad atreetilisi rakke. Östrogeeni tase tõuseb, mis suurendab endomeetriumi hüperplaasia ja lõpuks endomeetriumi vähi riski. Androgeeni tase on sageli suurenenud, mis suurendab metaboolse sündroomi ja hirsutismi riski.
 [ 13 ]
[ 13 ]
Pathogenesis
Polütsüstiliste munasarjade sündroomiga (PCOS) naistel esineb androgeeni ja östrogeeni metabolismi häireid ning androgeeni sünteesi häireid. Haigusega kaasneb androgeenhormoonide, näiteks testosterooni, androsteendiooni, dehüdroepiandrosteroonsulfaadi ja (DHEA-S), kõrge seerumikontsentratsioon. Siiski on mõnikord võimalik määrata normaalne androgeeni tase.
PCOS on seotud ka insuliiniresistentsuse, hüperinsulineemia ja rasvumisega. Hüperinsulineemia võib viia ka SHBG sünteesi pärssimiseni, mis omakorda võib tugevdada androgeenseid omadusi.
Lisaks on PCOS-i insuliiniresistentsus seotud adiponektiiniga, mis on adipotsüütide poolt eritatav hormoon, mis reguleerib lipiidide ainevahetust ja veresuhkru taset.
Androgeeni taseme tõusuga kaasneb hüpofüüsi eessagara poolt eritatava luteiniseeriva hormooni (LH) stimuleeriva toime suurenemine, mis viib munasarja teekarakkude kasvuni. Need rakud omakorda suurendavad androgeenide (testosterooni, androsteendiooni) sünteesi. Folliikuleid stimuleeriva hormooni (FSH) taseme languse tõttu võrreldes LH-ga ei saa munasarja granulaarrakud androgeene östrogeenideks aromatiseerida, mis viib östrogeeni taseme languseni ja sellele järgneva anovulatsioonini.
Mõned tõendid viitavad sellele, et patsientidel on tsütokroom P450c17, 17-hüdroksülaasi funktsionaalne kahjustus, mis pärsib androgeeni biosünteesi.
Polütsüstiliste munasarjade sündroom on geneetiliselt heterogeenne sündroom. PCOS-iga pereliikmete uuringud tõestavad autosomaalselt dominantset pärandumist. Hiljuti on kinnitust leidnud geneetiline seos PCOS-i ja rasvumise vahel. FTO geeni variant (rs9939609, mis soodustab üldist rasvumist) on oluliselt seotud PCOS-i tekke vastuvõtlikkusega. On tuvastatud polütsüstiliste munasarjade sündroomiga seotud 2p16 lookuse polümorfismid (2p16.3, 2p21 ja 9q33.3), samuti luteiniseeriva hormooni (LH) ja inimese kooriongonadotropiini (hCG) retseptorit kodeeriv geen.
Sümptomid polütsüstiliste munasarjade sündroom
Polütsüstiliste munasarjade sündroomi sümptomid algavad puberteedieas ja vähenevad aja jooksul. Regulaarne menstruatsioon mõnda aega pärast menarhet välistab polütsüstiliste munasarjade sündroomi diagnoosi. Uuringul ilmneb tavaliselt rohke emakakaela lima (mis peegeldab kõrget östrogeeni taset). Polütsüstiliste munasarjade sündroomi diagnoosi võib kahtlustada, kui naisel esineb vähemalt kaks tüüpilist sümptomit (mõõdukas rasvumine, hirsutism, ebaregulaarsed menstruatsioonid või amenorröa).
Kõige levinumad kliiniliste sümptomite kombinatsioonid on järgmised:
- menstruaaltsükli häired (oligomenorröa, düsfunktsionaalne emakaverejooks, sekundaarne amenorröa);
- anovulatsioon;
- viljatus;
- hirsutism;
- rasvade ainevahetuse häire (rasvumine ja metaboolne sündroom);
- diabeet;
- obstruktiivse uneapnoe sündroom.
Mis teid häirib?
Diagnostika polütsüstiliste munasarjade sündroom
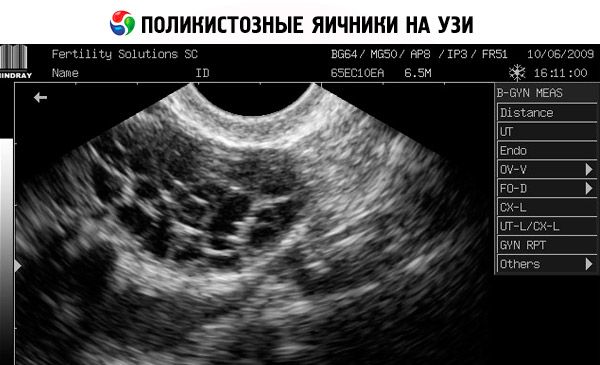
Diagnoos pannakse raseduse välistamise (rasedustest) ja vereseerumis östradiooli, FSH, TSH ja prolaktiini uurimise teel. Diagnoosi kinnitab ultraheliuuring, mille käigus tuvastatakse munasarjas üle 10 folliikuli; folliikulid asuvad tavaliselt perifeerias ja meenutavad pärlikeed. Kui munasarjades on folliikuleid ja täheldatakse hirsutismi, tuleb määrata testosterooni ja DHEAS tase. Patoloogilist taset hinnatakse nagu amenorröa korral.
 [ 23 ], [ 24 ], [ 25 ], [ 26 ], [ 27 ], [ 28 ]
[ 23 ], [ 24 ], [ 25 ], [ 26 ], [ 27 ], [ 28 ]
Anamnees ja füüsiline läbivaatus
Anamneesi hoolika kogumise abil selgitatakse välja polütsüstiliste munasarjade sündroomi tekke pärilikud tegurid. Uuringu käigus arvutatakse kehamassiindeks ja vöö-puusaümbermõõdu suhe (normaalselt ≤ 0,8), et diagnoosida ülekaalulisust ja rasvumist.
Polütsüstiliste munasarjade sündroomi iseloomustab kliiniliste ja laboratoorsete tunnuste polümorfism.
Polütsüstiliste munasarjade sündroomi spetsiifilised diagnostilised meetodid
Menstruatsioonilaadse reaktsiooni 3.–5. päeval on kohustuslik teha hormonaalne uuring: määratakse LH, FSH, prolaktiini, testosterooni, neerupealiste androgeenide - DHEAS, 17-hüdroksüprogesterooni tase veres. Polütsüstiliste munasarjade sündroomi iseloomustab kõrge LH/FSH indeks -> 2,5–3 (LH taseme tõusu tõttu) ja hüperandrogenism.
Hüperandrogenismi allika selgitamiseks tehakse neerupealistes 21-hüdroksülaasi ensüümi kodeeriva geeni mutatsioonist põhjustatud hüperandrogenismi diferentsiaaldiagnostikaks AKTH-test (adrenogenitaalse sündroomi latentse ja latentse vormi diagnoosimine). Meetod: kell 9 hommikul võetakse küünarveeni verd, seejärel manustatakse intramuskulaarselt 1 mg ravimit Synacthen-Depot ja 9 tunni pärast võetakse uuesti verd. Mõlemas vereportsjonis määratakse kortisooli ja 17-hüdroksüprogesterooni kontsentratsioon, seejärel arvutatakse spetsiaalse valemi abil koefitsient, mille väärtused ei tohiks ületada 0,069. Nendel juhtudel on test negatiivne ja naine (või mees) ei ole 21-hüdroksülaasi geeni mutatsiooni kandja.
Difeniini test tehakse polütsüstiliste munasarjade sündroomi tsentraalsete vormide ja neurotransmitterite ravimitega ravimise võimaluse avastamiseks. Testi tehnika: veres määratakse LH ja testosterooni algkontsentratsioon, seejärel võetakse difeniini 1 tablett 3 korda päevas 3 päeva jooksul, mille järel määratakse uuesti nende samade hormoonide kontsentratsioon veres. Test loetakse positiivseks, kui LH ja testosterooni tase langeb.
- Suguelundite ultraheliuuringul avastatakse suurenenud munasarjad (10 cm3 või rohkem), mitu folliikulit läbimõõduga kuni 9 mm, munasarja strooma paksenemine ja kapsli paksenemine.
- Lisaks, kui kahtlustatakse insuliiniresistentsust, tehakse glükoositaluvuse test, et määrata insuliini ja glükoosi taset enne ja pärast treeningut.
- Kui kahtlustatakse polütsüstiliste munasarjade sündroomi neerupealiste päritolu, on soovitatav geneetiline nõustamine ja HLA genotüüpimine.
- Hüsterosalpingograafia.
- Laparoskoopia.
- Abikaasa sperma viljakuse hindamine.
2015. aasta novembris avaldasid Ameerika Kliiniliste Endokrinoloogide Assotsiatsioon (AACE), Ameerika Endokrinoloogia Kolledž (ACE) ja Androgeeni Liigse Protseduuri ja PCOS-i Ühing (AES) PCOS-i diagnoosimise uued juhised. Need juhised on järgmised:
- PCOS-i diagnostilised kriteeriumid peavad hõlmama ühte järgmistest kolmest kriteeriumist: krooniline anovulatsioon, kliiniline hüperandrogenism ja polütsüstiliste munasarjade haigus.
- Lisaks kliinilistele leidudele tuleks PCOS-i diagnoosimiseks mõõta seerumi 17-hüdroksüprogesterooni ja anti-Mülleri hormooni taset.
- Vaba testosterooni tase on androgeeni liigse sisalduse tuvastamisel tundlikum kui kogu testosterooni tase.
Mida tuleb uurida?
Millised testid on vajalikud?
Kellega ühendust võtta?
Ravi polütsüstiliste munasarjade sündroom
Naistele, kellel on anovulatoorsed menstruaaltsüklid (menstruatsiooni puudumine või ebaregulaarsus anamneesis ja progesterooni tootmise puudumise tunnused), hirsutismi puudumine ja rasestumissoovi puudumine, manustatakse vahelduvat progestiini (nt medroksüprogesterooni 5–10 mg suu kaudu üks kord päevas 10–14 päeva jooksul kuus 12 kuu jooksul) või suukaudseid rasestumisvastaseid vahendeid, et vähendada endomeetriumi hüperplaasia ja vähi riski ning alandada androgeenide taset vereringes.
Polütsüstiliste munasarjade sündroomiga naistel, kellel on anovulatoorsed tsüklid, hirsutism ja kes ei plaani rasedust, on ravi suunatud hirsutismi vähendamisele ning seerumi testosterooni ja DHEAS taseme reguleerimisele. Naised, kes soovivad rasestuda, läbivad viljatusravi.
Polütsüstiliste munasarjade sündroomi viljatuse ravi toimub kahes etapis:
- 1. etapp - ettevalmistav;
- Teine etapp – ovulatsiooni stimuleerimine.
Ettevalmistavas etapis toimuv ravi sõltub polütsüstiliste munasarjade sündroomi kliinilisest ja patogeneetilisest vormist.
- Polütsüstiliste munasarjade sündroomi ja rasvumise korral on soovitatav välja kirjutada ravimeid, mis aitavad vähendada insuliiniresistentsust: valitud ravim on metformiin, mida võetakse suu kaudu annuses 500 mg 3 korda päevas 3–6 kuu jooksul.
- Polütsüstiliste munasarjade sündroomi munasarjavormi ja kõrge LH taseme korral kasutatakse ravimeid, mis aitavad vähendada hüpotaalamuse-hüpofüüsi süsteemi tundlikkust munasarjade funktsiooni täieliku pärssimise suhtes (seerumi östradiooli tase < 70 pmol/l):
- busereliinisprei, 150 mikrogrammi igasse ninasõõrmesse 3 korda päevas alates menstruaaltsükli 21. või 2. päevast, kuur 1–3 kuud või
- busereliini depo intramuskulaarselt 3,75 mg üks kord iga 28 päeva järel alates menstruaaltsükli 21. või 2. päevast, kuur 1–3 kuud või
- leuproreliin subkutaanselt 3,75 mg üks kord iga 28 päeva järel alates menstruaaltsükli 21. või 2. päevast, kuur 1–3 kuud või
- triptoreliin subkutaanselt 3,75 mg üks kord iga 28 päeva järel või 0,1 mg üks kord päevas alates menstruaaltsükli 21. või 2. päevast, kuur 1–3 kuud.
Põhimõtteliselt ei ole oluline, millisest menstruaaltsükli päevast (21. või 2.) alates GnRH agoniste välja kirjutatakse, kuid eelistatav on välja kirjutada alates 21. päevast, kuna sel juhul munasarjatsüste ei teki. Kui välja kirjutada alates tsükli 2. päevast, langeb GnRH agonisti toimemehhanismis supressioonifaasile eelnev aktivatsioonifaas kokku tsükli follikulaarse faasiga ja võib põhjustada munasarjatsüstide teket.
Alternatiivsed ravimid:
- etinüülöstradiool/dienogest suukaudselt 30 mikrogrammi/2 mg üks kord päevas menstruaaltsükli 5. kuni 25. päevani, kuur 3–6 kuud või
- etinüülöstradiool/tsüproteroonatsetaat suukaudselt 35 mikrogrammi/2 mg üks kord päevas menstruaaltsükli 5. kuni 25. päevani, kuur 3–6 kuud.
- Polütsüstiliste munasarjade sündroomi neerupealise vormis on näidustatud glükokortikoidravimite manustamine:
- deksametasoon suu kaudu 0,25–1 mg üks kord päevas, kuur 3–6 kuud või
- metüülprednisoloon suukaudselt 2–8 mg üks kord päevas, kuur 3–6 kuud või
- prednisoloon suu kaudu 2,5–10 mg üks kord päevas, kuur 3–6 kuud.
- Polütsüstiliste munasarjade sündroomi tsentraalse vormi korral kasutatakse krambivastaseid ravimeid:
- difeniin 1 tablett suu kaudu 1-2 korda päevas;
- karbamasepiin suu kaudu 100 mg 2 korda päevas, kuur 3-6 kuud.
Teises etapis stimuleeritakse ovulatsiooni.
Ravimite valik ja nende manustamisskeemid määratakse kliiniliste ja laboratoorsete andmete põhjal. Ovulatsiooni esilekutsumise ajal tehakse hoolikas ultraheli ja stimuleeritud tsükli hormonaalne jälgimine.
Ovulatsiooni esilekutsumine mis tahes ravimitega ilma ultraheli jälgimiseta on vastuvõetamatu. Ovulatsiooni esilekutsumise alustamine on sobimatu, kui munasarjades on tsüstilised moodustised läbimõõduga > 15 mm ja endomeetriumi paksusega > 5 mm.
Ovulatsiooni indutseerimine klomifeeniga on näidustatud noortel naistel, kellel on lühike haiguse anamnees, piisav östrogeeni tase (seerumi östradiool < 150 pmol/l) ja madal LH tase (> 15 RÜ/l).
Klomifeeni manustatakse suu kaudu 100 mg üks kord päevas menstruaaltsükli 5. kuni 9. päevani samal kellaajal.
Tsükli 10. päeval tehakse kontrollultraheli, hinnatakse domineeriva folliikuli läbimõõtu ja endomeetriumi paksust. Uuringuid tehakse ülepäeviti, periovulatoorsel perioodil - iga päev. Oluline ei ole tsükli päev, vaid juhtiva folliikuli suurus: kui selle läbimõõt on üle 16 mm, on vaja ultraheli teha iga päev, kuni see saavutab 20 mm suuruse.
Alternatiivsed raviskeemid (väljendunud antiöstrogeense toimega):
Skeem 1:
- klomifeen suu kaudu 100 mg üks kord päevas menstruaaltsükli 5. kuni 9. päevani samal kellaajal +
- etinüülöstradiool (EE) suu kaudu 50 mikrogrammi 2 korda päevas menstruaaltsükli 10. kuni 15. päevani või
- östradiooli suukaudselt 2 mg 2 korda päevas menstruaaltsükli 10. kuni 15. päevani.
Skeem 2:
- klomifeen suu kaudu 100 mg üks kord päevas menstruaaltsükli 3. kuni 7. päevani samal kellaajal +
- menotropiinid intramuskulaarselt 75–150 RÜ üks kord päevas samal ajal menstruaaltsükli 7.–8. päevast või
- follitropiin alfa intramuskulaarselt 75–150 RÜ üks kord päevas samal ajal alates menstruaaltsükli 7.–8. päevast.
Ovulatsiooni esilekutsumine klomifeentsitraadiga ei ole näidustatud järgmistel juhtudel:
- hüpoöstrogeensuse korral (seerumi östradiooli tase < 150 pmol/l);
- pärast GnRH agonistidega eelnevat ettevalmistamist (hüpotalamuse-hüpofüüsi-munasarjade süsteemi tundlikkuse vähenemise tagajärjel tekib hüpoöstrogenism);
- Edasijõudnud fertiilses eas naistel, kellel on pikk haiguse anamnees ja kõrge seerumi LH tase (> 15 RÜ/l). Klomifeeni annuse suurendamine 150 mg-ni päevas korduvate stimulatsioonikuuride ajal ei ole kohane, kuna negatiivne perifeerne antiöstrogeenne toime suureneb.
Klomifeeni stimulatsiooni ei ole soovitatav läbi viia rohkem kui 3 järjestikust ravikuuri; kui ravi on ebaefektiivne, tuleks kasutada gonadotropiine.
Ovulatsiooni stimuleerimine gonadotropiinidega on näidustatud klomifeeniga stimuleerimise järgselt piisava follikulogeneesi puudumisel, väljendunud perifeerse antiöstrogeense toime või ebapiisava östrogeense küllastuse korral. Seda saab teha nii noortel patsientidel kui ka hilises reproduktiivses eas.
Valitud ravimid:
- menotropiinid intramuskulaarselt 150–225 RÜ üks kord päevas menstruaaltsükli 3.–5. päevast samal ajal, kuur 7–15 päeva või
- urofollitropiin intramuskulaarselt 150–225 RÜ üks kord päevas menstruaaltsükli 3.–5. päevast samal ajal, kuur 7–15 päeva.
Alternatiivsed ravimid (munasarjade hüperstimulatsioonisündroomi tekkeriski korral):
- follitropiin alfa intramuskulaarselt 100–150 RÜ üks kord päevas menstruaaltsükli 3.–5. päevast samal ajal, kuur 7–15 päeva. Ovulatsiooni indutseerimine gonadotropiinidega, kasutades GnRH analooge, on näidustatud polütsüstiliste munasarjade sündroomi korral, mille korral on vereseerumis kõrge LH tase (> 15 RÜ/l).
Valitud ravimid:
- busereliin pihustamise teel 150 mcg igasse ninasõõrmesse 3 korda päevas alates menstruaaltsükli 21. päevast või
- busereliini depo intramuskulaarselt 3,75 mg üks kord menstruaaltsükli 21. päeval;
- leuproreliin subkutaanselt 3,75 mg üks kord menstruaaltsükli 21. päeval;
- triptoreliin subkutaanselt 3,75 mg üks kord menstruaaltsükli 21. päeval või 0,1 mg üks kord päevas alates menstruaaltsükli 21. päevast +
- menotropiine intramuskulaarselt 225–300 RÜ üks kord päevas alates järgmise menstruaaltsükli 2.–3. päevast samal ajal.
Alternatiivsed ravimid (munasarjade hüperstimulatsioonisündroomi tekkeriski korral):
- menotropiinid intramuskulaarselt 150–225 RÜ üks kord päevas menstruaaltsükli 2.–3. päevast samal ajal või
- follitropiin alfa intramuskulaarselt 150–225 RÜ üks kord päevas menstruaaltsükli 2.–3. päevast samal ajal +
- ganireliksi subkutaanselt 0,25 mg üks kord päevas, alates gonadotropiini kasutamise 5.–7. päevast (kui domineeriv folliikul saavutab suuruse 13–14 mm);
- tsetroreliks subkutaanselt 0,25 mg üks kord päevas, alates gonadotropiini kasutamise 5.–7. päevast (kui domineeriv folliikul saavutab suuruse 13–14 mm).
Ovulatsiooni esilekutsumine hilise reproduktiivse vanuse patsientidel (nõrk munasarjade reaktsioon gonadotroopsetele ravimitele).
Valitud ravimid:
- menotropiinid intramuskulaarselt 225 RÜ üks kord päevas menstruaaltsükli 3. kuni 5. päevani samal ajal +
- triptoreliin subkutaanselt 0,1 mg üks kord päevas alates menstruaaltsükli teisest päevast.
Alternatiivsed ravimid:
- triptoreliin subkutaanselt 0,1 mg üks kord päevas alates menstruaaltsükli teisest päevast +
- follitropiin alfa intramuskulaarselt 200–225 RÜ üks kord päevas menstruaaltsükli 3. kuni 5. päevani samal ajal.
Kõigis gonadotropiine kasutavates skeemides hinnatakse viimaste annuse piisavust folliikulite kasvu dünaamika põhjal (tavaliselt 2 mm/päevas). Folliikulite aeglase kasvu korral suurendatakse annust 75 RÜ võrra, liiga kiire kasvu korral vähendatakse seda 75 RÜ võrra.
Kõigis skeemides, kui on olemas küps folliikul, mille mõõtmed on 18–20 mm ja endomeetriumi paksus on vähemalt 8 mm, lõpetatakse ravi ja inimese kooriongonadotropiini manustatakse intramuskulaarselt ühekordse annusena 10 000 RÜ.
Pärast ovulatsiooni kinnitamist toetatakse tsükli luteaalfaasi.
Valitud ravimid:
- düdrogesteroon suu kaudu 10 mg 1-3 korda päevas, kuur 10-12 päeva või
- progesteroon suu kaudu 100 mg 2-3 korda päevas või vaginaalselt 100 mg 2-3 korda päevas või intramuskulaarselt 250 mg 1 kord päevas, kuur 10-12 päeva. Alternatiivne ravim (munasarjade hüperstimulatsiooni sümptomite puudumisel):
- inimese kooriongonadotropiini intramuskulaarselt 1500–2500 RÜ üks kord päevas luteaalfaasi 3,5. ja 7. päeval.
Muud PCOS-i ravis kasutatavad ravimid:
- Antiandrogeenid (nt spironolaktoon, leuproliid, finasteriid).
- Hüpoglükeemilised ravimid (nt metformiin, insuliin).
- Selektiivsed östrogeeniretseptori modulaatorid (nt klomifeentsitraat).
- Akneravimid (nt bensoüülperoksiid, tretinoiinikreem (0,02–0,1%)/geel (0,01–0,1%)/lahus (0,05%), adapaleenikreem (0,1%)/geel (0,1%, 0,3%)/lahus (0,1%), erütromütsiin 2%, klindamütsiin 1%, naatriumsulfetamiid 10%).
Ravi kõrvaltoimed
Klomifeeni kasutamisel tekib enamikul patsientidest perifeerne antiöstrogeenne toime, mis seisneb endomeetriumi kasvu mahajäämises folliikulite kasvust ja emakakaela lima hulga vähenemises. Gonadotropiinide, eriti inimese menopausaalse gonadotropiini (menotropiinide) kasutamisel võib tekkida munasarjade hüperstimulatsioonisündroom (OHSS); rekombinantse FSH (follitropiin alfa) kasutamisel on munasarjade hüperstimulatsioonisündroomi risk väiksem. GnRH agoniste (triptoreliin, busereliin, leuproreliin) sisaldavate raviskeemide kasutamisel suureneb munasarjade hüperstimulatsioonisündroomi risk ning GnRH agonistide kasutamine võib põhjustada östrogeenipuuduse sümptomeid - kuumahooge, naha ja limaskestade kuivust.
Prognoos
Polütsüstiliste munasarjade sündroomi viljatusravi efektiivsus sõltub haiguse kulgu kliinilistest ja hormonaalsetest omadustest, naise vanusest, ettevalmistava ravi piisavusest ja ovulatsiooni esilekutsumise režiimi õigest valikust.
30%-l noortest naistest, kellel on haigus lühiajaline, on rasedus võimalik saavutada pärast ettevalmistavat ravi ilma ovulatsiooni esilekutsumiseta.
Ovulatsiooni stimuleerimise efektiivsus klomifeeniga ei ületa 30% naise kohta; 40% polütsüstiliste munasarjade sündroomiga patsientidest on klomifeeniresistentsed.
Menotropiinide ja urofollitropiini kasutamine võimaldab rasestuda 45–50% naistest, kuid need ravimid suurendavad munasarjade hüperstimulatsioonisündroomi tekkimise riski.
Kõige efektiivsemad on GnRH agonistide kasutamise skeemid, mis võimaldavad vältida "parasiitseid" LH tippe: kuni 60% rasedustest naise kohta. Nende ravimite kasutamisel on aga täheldatud suurimat tüsistuste riski - munasarjade hüperstimulatsioonisündroomi rasked vormid, mitmikrasedus. GnRH antagonistide kasutamine ei ole vähem efektiivne, kuid ei ole seotud munasarjade hüperstimulatsioonisündroomi suure riskiga.
 [ 34 ]
[ 34 ]

